PCO-syndroom (meer dan gemiddeld aantal eiblaasjes in de de eierstok)
Wat is PCOS?
PCOS is de afkorting voor polycysteus ovarium syndroom. Letterlijk betekent dit dat er meerdere (poly) vochtblaasjes (cysten) in de eierstok (ovarium) aanwezig zijn. De naam is een beetje misleidend, want PCOS heeft eigenlijk niets met cystes te maken, maar de eiblaasjes lijken met echo op kleine cystes. Hoe PCOS ontstaat is niet bekend. Normaal ontwikkelen zich in de eerste helft van de menstruatiecyclus enkele follikels (vochtblaasjes) in de eierstokken. Daarvan groeit er meestal maar één zover door totdat deze knapt. Het knappen van het blaasje noemen we ovulatie (eisprong), dat wil zeggen dat het eitje uit de follikel komt en door de eileider wordt opgevangen, waarna het naar de baarmoeder gaat.
Bij vrouwen die PCOS hebben, worden in de eierstok meerdere kleine follikels gevormd, die moeilijk tot groei en ovulatie komen. Doordat de eisprong uitblijft, krijg je ook minder vaak of geen menstruatie. Door het ontbreken van een eisprong wordt de vruchtbaarheid sterk verminderd. In de normale menstruatiecyclus treden ongeveer dertien tot veertien menstruaties op per jaar, bij PCOS minder dan 8 per jaar. De periode tussen de menstruaties wordt dus langer dan 5 tot 6 weken (oligomenorroe) of de menstruatie blijft gedurende een half jaar of langer weg (amenorroe).
Waarschijnlijk is er niet één oorzaak en zijn meerdere hormonen betrokken bij PCOS. De meeste hormonen zijn in normale hoeveelheden aanwezig, alleen is de verhouding tussen de hormonen een beetje veranderd. Zo bestaat er soms een verhoging van de waarde van het testosteron (het mannelijk geslachtshormoon, dat voor overbeharing kan zorgen), en soms ook van het insuline (het hormoon dat de waarden van de bloedsuikers regelt)
Bij wie komt PCOS voor?
PCOS komt voor bij 5 tot 10 procent van alle vrouwen. In sommige families komt PCOS vaker voor. Ook overgewicht speelt een rol. Vrouwen die aanleg hebben voor PCOS krijgen PCOS als ze dikker worden. Omdat overgewicht tegenwoordig vaker voorkomt, komt PCOS mogelijk ook vaker voor.
Er is sprake van PCOS als je minstens 2 van de volgende 3 kenmerken hebt:
- Er zijn minder dan 8 menstruaties per jaar (oligomenorroe), of de menstruatie blijft geheel uit (amenorroe)
- Je hebt een verhoogde waarde van het testosteron en/of verschijnselen die passen bij een verhoogde waarde van het testosteron, zoals bijvoorbeeld acné of overbeharing volgens een mannelijk patroon
- Bij inwendige echoscopie worden er meer dan twintig eiblaasjes in een of beide eierstokken gezien (zie figuur 1a en 1b)
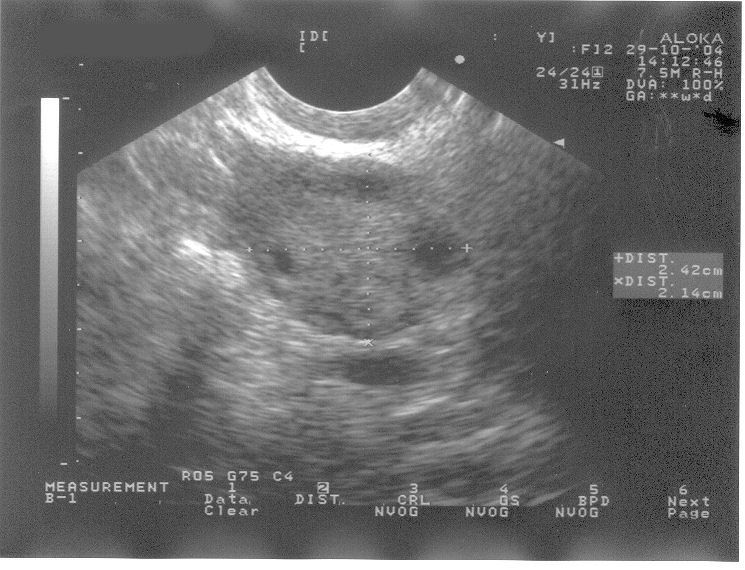
figuur 1a.
Echoscopische afbeelding van een normale eierstok.
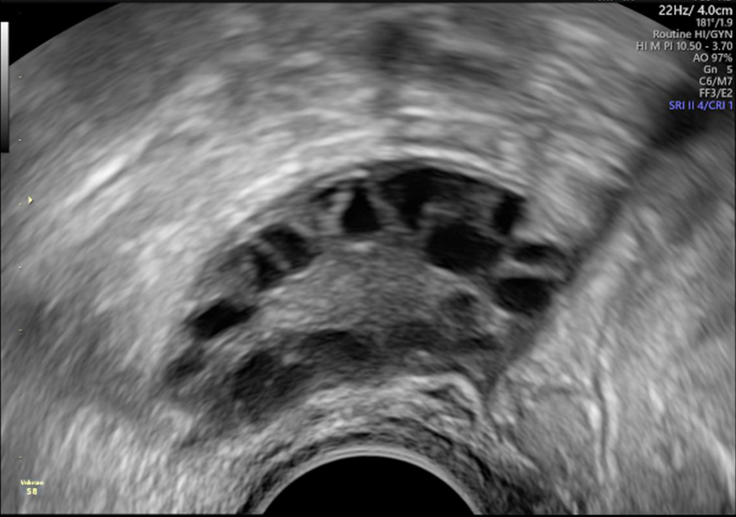
Figuur 1b.
Echoscopische afbeelding van een eierstok zoals bij PCOS kan passen.
Meerdere (20 of meer) eiblaasjes zijn zichtbaar aan het oppervlak van de eierstok.
Onderzoek
Om PCOS vast te stellen vindt er meestal bloedonderzoek en echoscopisch onderzoek plaats. Door middel van inwendige echoscopisch onderzoek kunnen de eierstokken worden beoordeeld op het voorkomen van meerdere eiblaasjes.
Bloedonderzoek
Om na te gaan hoe hoog de waarden van het FSH, LH, testosteron, oestrogeen en prolactine, en indien nodig progesteron zijn, wordt het bloed onderzocht. Dit bloedonderzoek wordt gedaan op dag 2, 3 of 4 van de cyclus. Bij afwijkingen in deze waarden vindt eventueel verder onderzoek plaats, onder andere naar de waarden van de bloedsuikers (glucose).
Wanneer behandelen?
Als je overgewicht hebt, dan is afvallen de eerste keus. Vaak herstelt je cyclus zich dan en treden spontaan eisprongen op. Daarnaast kan PCOS verband houden met het ontstaan van hart- en vaatziekten, diabetes en een hoge bloeddruk op latere leeftijd. Dit zijn aandoeningen waarbij afvallen ook erg belangrijk is. Afvallen zonder hulp is niet gemakkelijk. Vraag om steun in je omgeving of zoek via internet naar steungroepen. Eventueel kan je huisarts of gynaecoloog je doorverwijzen naar een diëtist.Bij langdurig uitblijven van de menstruatie kan het verstandig zijn minstens 4 keer per jaar een bloeding op te wekken om het slijmvlies van de baarmoeder af te stoten. Dit om de kans op baarmoederslijmvlieskanker te verminderen. Meestal kan dit gewoon met behulp van de pil. Je kunt dit met de arts bespreken.
Bij kinderwens kom je in aanmerking voor een behandeling gericht op het (tijdelijk) herstellen ven de eisprong. Vruchtbaarheidsbehandelingen bij vrouwen met PCOS zijn over het algemeen succesvol, maar niet helemaal zonder risico. De belangrijkste risico's zijn het zogenaamde hyperstimulatiesyndroom, meerlingzwangerschappen en zwangerschapscomplicaties. Behandelingen zijn: ovulatie inductie (het stimuleren van de eierstok en het opwekken van de eisprong), in-vitro fertilisatie (ivf) en een microchirurgische behandeling aan de eierstokken.
Bij acné of overbeharing zal de mate van de klacht van invloed zijn op het wel of niet behandelen. Overigens zal de behandeling meestal niet door de gynaecoloog plaatsvinden. Uiteraard kun je deze klacht wel bespreken tijdens het policontact en wordt er samen met je gekeken naar waar je het beste terecht kunt. Welke behandelingen zijn er?
Wil je zwanger worden, dan zijn verschillende behandelingen mogelijk zoals:
- Afvallen
- Tabletten: letrozol ( is momenteel niet leverbaar)
- Injecties: gonadotrofines (bijvoorbeeld Puregon, Gonal-F, Ovaleap of Meriofert)
- Elektrocoagulatie van de eierstokken: LEO
- (Metformine)
Deze behandelingen zijn erop gericht om iedere maand een eisprong te krijgen. Het opwekken van de eisprong met tabletten of injecties wordt ovulatie-inductie genoemd.
Afvallen
Bij vrouwen met overgewicht is afvallen erg belangrijk. Vaak herstelt de cyclus zich dan en treden spontaan eisprongen op. Als je behandeld wordt met tabletten of injecties, verhoogt afvallen de kans op zwangerschap sterk. Vraag om steun als afvallen je zelf niet lukt. Eventueel kun je, via de huisarts of gynaecoloog, een verwijzing voor een diëtiste krijgen. Naast gezonde voeding, is ook voldoende lichaamsbeweging zeer belangrijk.
Letrozol
Als eerste medische behandeling wordt letrozol geadviseerd. Na een (spontane of door medicijnen opgewekte) menstruatie neem je één tablet per dag, van de derde tot en met de zevende dag van de cyclus. De eisprong treedt op tussen ongeveer de dertiende en eenentwintigste cyclusdag. We zullen dit beloop in principe gedurende één cylcus met inwendige echo controleren (dit heet cyclusmonitoring). Een week na de eisprong zal de waarde van het progesteron gemeten worden in het bloed ter bevestiging van de eisprong. De gehele cyclus duurt dan niet langer dan 35 dagen. Indien de behandeling niet leidt tot een eisprong voor de 21ste dag van de cyclus kan de dosis in de volgende cyclus opgehoogd worden met 1 tablet per dag tot maximaal 3 tabletten per dag, in dat geval vindt er opnieuw cyclusmonitoring plaats.
Kans op zwangerschap
Bij behandeling met letrozol krijgen ongeveer 80 procent van de vrouwen een eisprong. Ruim de helft van deze vrouwen wordt zwanger. De kans op een meerlingzwangerschap is bij letrozol licht verhoogd. Is de eisprong niet op te wekken of is in 6 eisprongen met letrozol een eisprong opgewekt zonder dat er een zwangerschap is ontstaan, dan kan worden overwogen op een andere behandeling over te stappen.
Bijwerkingen
Letrozol geeft in het algemeen weinig bijwerkingen. Soms kunnen vermoeidheid, duizeligheid, pijnlijke/stijve gewrichten of opvliegers optreden. Als behandeling met Letrozol geen eisprong geeft kunnen de volgende behandelingen mogelijk wel een eisprong geven:
Gonadotrofine injecties
Bij deze behandeling krijg je gedurende een aantal dagen injecties met follikel stimulerend hormoon (FSH) (rFSH, in het laboratorium gemaakt). Je kunt leren zelf te prikken, of je partner kan leren de injecties onder je huid toe te dienen. Op de derde dag van je cyclus start je met de injecties. De cyclus wordt gevolgd met echoscopische controles, dus houd rekening met meerdere afspraken. Als bij de echoscopie blijkt dat het nodig is, past de arts de dosering aan. Het doel is om één eiblaasje te laten groeien. Als dit voldoende rijp is, krijg je een injectie met Ovitrelle (rHCG, in het laboratorium gemaakt) om de eisprong in gang te zetten. Ook deze injectie is onderhuids. De eisprong vindt ongeveer 38-40 uur na de Ovitrelle-injectie plaats. De vrijgekomen eicel is 8-12 uur bevruchtbaar. Zaadcellen zijn 48-72 uur levensvatbaar. Het is dus verstandig om binnen 12 tot 36 uur na de Ovitrelle-injectie gemeenschap te hebben.
Kans op zwangerschap
Met gonadotrofinen wordt in ongeveer 90 procent van de behandelingen een eisprong verkregen. Bij ongeveer de helft van deze vrouwen ontstaat een zwangerschap.
Bijwerkingen
Bij de behandeling met gonadotrofinen is er een grotere kans dat meerdere eiblaasjes tegelijk rijpen en de behandelcyclus afgebroken wordt vanwege de kans op een meerling. Daarnaast is er ook een verhoogd risico op overstimulatie (zie OHSS).
Laparoscopische elektrocoagulatie van de ovaria (LEO)
Deze behandeling vindt plaats door middel van een kijkoperatie (zie laparoscopische operatie) onder narcose. In de eierstokken worden een aantal oppervlakkige kleine gaatjes gebrand. Hierdoor verandert de aanmaak van de hormonen in de eierstok en kan de eisprong optreden.
Kans op zwangerschap
De kans op zwangerschap, en ook op een meerling, is lager dan die bij de behandeling met gonadotrofinen. Als je na de LEO-behandeling letrozol of gonadotrofinen gebruikt is de kans weer gelijk.
Bijwerkingen
Door de operatie kunnen verklevingen rond de eierstokken ontstaan. Hierdoor kan de eicel soms niet in de eileider terechtkomen.
Metformine
Metformine is een middel dat al wordt gebruikt bij de behandeling van suikerziekte (diabetes mellitus type II). Recent is duidelijk geworden dat sommige vrouwen met PCOS de suikerstofwisseling alleen kunnen regelen door veel insuline aan te maken. De hoge insuline-waarden leiden mogelijk tot een verhoogde aanmaak van testosteron en verstoren daardoor de eisprong. Metformine verlaagt de hoeveelheid insuline. Metformine lijkt vooral geschikt voor vrouwen met overgewicht of met hoge insulinewaarden, maar momenteel bevindt deze behandeling zich nog in een onderzoeksfase. Je arts zal dit met je bespreken.
Kans op zwangerschap
Hoe groot de kans op zwangerschap is bij de behandeling met Metformine is nog niet duidelijk. Maar met alleen gebruik van metformine is de kans lager dan met de hierboven genoemde medicijnen. Eventueel kan metformine toegevoegd worden aan de behandeling met letrozol.
Bijwerkingen
Bij Metformine kunnen maagdarmklachten (misselijkheid, braken, diarree, buikpijn) optreden.
Alternatieve behandelingsmethoden
Als na behandeling met medicijnen geen zwangerschap is ontstaan kan worden overwogen over te gaan op IVF (reageerbuisbevruchting). Vrouwen met PCOS hebben een grotere kans op overstimulatie bij IVF (zie OHSS).
Mogelijke gevolgen van PCOS
Gevolgen op korte termijn
- Overbeharing
- Acné
- Verminderde vruchtbaarheid
- Miskraam
Overbeharing
Lichaamsbeharing is sterk afhankelijk van het ras. Bij vrouwen met PCOS heeft de overbeharing een mannelijk patroon, bijvoorbeeld in het gezicht, op de onderarmen of in een lijn vanaf het schaamhaar omhoog naar de navel. Je beslist zelf of je overbeharing wilt laten behandelen. Overbeharing is vooral afhankelijk van de gevoeligheid van de haarfollikel voor het testosteron. De waarde van het testosteron kan dus normaal zijn. Hierdoor lukt het niet altijd overbeharing afdoende te behandelen. Overbeharing kan met hormonen (anti-androgenen) of cosmetisch behandeld worden.
Behandeling met tabletten
Meestal wordt cyproteronacetaat gebruikt. Cyproteronactetaat zit onder andere in de Diane-35 pil. Je mag pas duidelijk resultaat verwachten na een behandeling van minimaal 6 maanden. Gebruik je cyproteronacetaat, dan mag je niet zwanger worden. Dit middel geeft een kans op aangeboren afwijkingen.
Cosmetische behandeling
Cosmetische behandeling kan bestaan uit eenvoudig epileren, scheren of harsen, elektro-epilatie of laserepilatie. Bespreek de mogelijkheden met de arts en eventueel met een schoonheidsspecialiste of huidtherapeut. Laser epilatie is de nieuwste en de meest effectieve behandeling. Er kunnen echter alleen maar kleine oppervlakken worden behandeld. Vaak is alleen behandeling in het gezicht mogelijk. Bij een donkere huidskleur kan laser epilatie niet worden uitgevoerd. Laserbehandeling wordt (nog) niet of slechts gedeeltelijk vergoed.
Acné
Acné op volwassen leeftijd wordt vaker gezien bij vrouwen met PCOS. Acné kan duidelijk verminderen met het gebruik van de anticonceptie-pil. Geeft dit onvoldoende resultaat dan kan eventueel verwijzing naar een dermatoloog plaatsvinden.
Verminderde vruchtbaarheid
Door een verminderd aantal cycli waarin een eisprong optreedt bestaat er bij PCOS een grotere mogelijkheid dat de kans op zwangerschap verminderd is. Het zal doorgaans dus langer duren voor je om zwanger te raken. De kans op een zwangerschap is sterk afhankelijk van het aantal cycli met een spontane eisprong dat je gemiddeld hebt.
Miskraam
Vrouwen die zwanger worden na een behandeling voor PCOS hebben een iets grotere kans op een miskraam. Dit kan niet beïnvloed worden.
Gevolgen op lange termijn
Gevolgen voor de algemene gezondheid
Vrouwen met PCOS hebben mogelijk een verhoogde kans om op latere leeftijd gezondheidsproblemen te krijgen. Meestal treden deze problemen pas rond of na de overgang op. Dit zijn diabetes mellitus type II (suikerziekte), hart- en vaatziekten, hoge bloeddruk en op jonge leeftijd al een verhoogde kans op kanker van het baarmoederslijmvlies (endometriumcarcinoom). Veel van deze problemen hangen samen met overgewicht en een verminderde gevoeligheid voor insuline. Vroegtijdige vaststelling en behandeling van deze problemen kan de gevolgen op lange termijn verminderen.
Diabetes mellitus (type II)
Ongeveer de helft van de vrouwen met PCOS heeft overgewicht. Overgewicht gaat vaak samen met een verminderde gevoeligheid voor insuline. Om de waarde van het glucose op een normaal niveau te houden wordt er meer insuline aangemaakt. Als de waarden van het glucose te hoog blijven raakt de suikerstofwisseling gestoord en ontstaat er uiteindelijk suikerziekte (diabetes mellitus type II).
Hoge bloeddruk, verhoogd cholesterolgehalte en hart- en vaatziekten
Overgewicht, een hoge waarde van het testosteron en suikerziekte geven een verhoogde kans op een hoge bloeddruk, een verhoogd cholesterolgehalte en hart- en vaatziekten.
Behandeling van deze problemen door middel van afvallen, een dieet, meer beweging en zo nodig door medicijnen verlaagt de kans op schade voor je lichaam. Je arts kan je hierbij helpen.
Tot slot
PCOS kan een belangrijke invloed op je leven hebben. Onzekerheid of het zal lukken om zwanger te worden, de opgave om af te vallen, de vele ziekenhuisbezoeken tijdens de behandeling, eventueel de noodzaak om hormonen te gebruiken en de vaak herhaalde teleurstelling dat een behandeling niet gelukt is, kan allemaal emotioneel zwaar zijn. Bespreek je gevoelens met je partner, goede vrienden, familie en eventueel op je werk. Ook overbeharing, acné en overgewicht kunnen moeilijk te verdragen zijn. Vaak lukt het niet deze problemen naar volle tevredenheid te behandelen en je sociale leven kan hierdoor hinder ondervinden.
Ondersteuning door een arts, psycholoog, diëtiste en/of schoonheidspecialist en ook contact met lotgenoten kan helpen.
Financiën
Overleg met je zorgverzekeraar of de voorgestelde behandeling vergoed wordt. Dit verschilt per verzekering en verzekeraar.
Er zijn verschillende websites met informatie over PCOS. Wij raden je de volgende websites aan:
- Freya
- De Gynaecoloogeen website van de website van de Nederlandse Vereniging voor Obstretrie en Gynaecologie (NVOG).
Heb je nog vragen?
Heb je na het lezen van deze informatie nog vragen, aarzel dan niet om deze te stellen aan je behandelend arts. Om je vragen niet te vergeten, is het handig om ze op te schrijven.
Telefoon polikliniek gynaecologie: 0413 - 40 19 38


